动脉内机械取栓治疗缺血性脑卒中的效果及其影响因素分析
胡 珊 郑 超 何 欢
江西省萍乡矿业集团有限责任公司总医院神经外科,江西萍乡 337000
[摘要]目的 探讨动脉内机械取栓治疗缺血性脑卒中的效果及其影响因素。方法 回顾性分析2018年1月—2020年3月萍乡矿业集团有限责任公司总医院收治113 例缺血性脑卒中患者的临床资料,根据治疗方法分为A 组(53 例)和B 组(60 例),A 组患者给予动脉内溶栓治疗,B 组患者采用动脉内机械取栓治疗,B 组患者再根据预后分为预后良好组(40 例)和预后不佳组(20 例)。比较A 组和B 组患者术前及术后14 d 的血流动力学指标,比较预后良好组和预后不佳组患者的临床基本资料,分析预后的影响因素。 结果 术后14 d,A 组和B 组患者最大峰值流速(Vs)均高于术前,且B 组高于A 组,而血管阻力指数(RI)、血管搏动指数(PI)均低于术前,且B 组低于A 组,差异有统计学意义(P<0.05)。单因素分析显示,预后良好组的男性比例、血管再通比例、术前Alberta 卒中操作早期CT(ASPECT)评分均高于预后不佳组,入院至血管再通时间短于预后不佳组,后循环闭塞部位比例、术后24 h 美国国立卫生研究院卒中量表(NIHSS)评分及颅内出血比例低于预后不佳组,差异有统计学意义(P<0.05)。多因素Losgistic 回归分析显示,后循环部位闭塞、入院到血管再通时间≥140 min、术后24 h NIHSS 评分≥10 分、术后24 h发生颅内出血均为动脉内机械取栓治疗缺血性脑卒中后预后不良的危险因素(P<0.05)。结论 动脉内机械取栓治疗能够改善缺血性脑卒中患者的血流动力学,有效开通血管,同时应针对预后不良的危险因素进行干预,以改善患者的预后。
[关键词]动脉内机械取栓;缺血性脑卒中;预后;影响因素
缺血性脑卒中是脑卒中的一种类型,其发病快,进展迅速,且该病多发于40 岁以上人群,男性多于女性,患者常表现为麻木、失语等症状。近年来,脑卒中发病率逐渐上升,而缺血性脑卒中占脑卒中较大比重,且具有较高的致残率、致死率等特点,严重影响患者的生活质量[1]。目前临床上尚无统一的治疗方案,常根据缺血性脑卒中患者的病因、发病时间、发病机制等情况给予针对性治疗,因此,及时对患者采取有效的治疗措施,并尽早发现影响治疗效果的因素,对提高治疗效果,改善患者预后尤为重要[2-3]。动脉内机械取栓已广泛应用于缺血性脑卒中的治疗,并取得一定效果,但仍有部分患者的病情难以控制[4-5]。因此,本研究观察动脉内机械取栓治疗缺血性脑卒中的治疗效果,并探讨其治疗效果的影响因素。
1 资料与方法
1.1 一般资料
回顾性分析2018年1月—2020年3月萍乡矿业集团有限责任公司总医院收治113 例缺血性脑卒中患者的临床资料,根据治疗方法分为A 组(53 例)和B 组(60 例)。A 组中,男34 例,女19 例;年龄30~59岁,平均(42.56±10.37)岁;糖尿病14 例,高血压39 例,冠心病14 例。B 组中,男41 例,女19 例;年龄31~60岁,平均(42.60±10.30)岁;糖尿病16 例,高血压44 例,冠心病16 例。A、B 组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:①符合《中国急性缺血性脑卒中诊治指南2018》[6]中关于缺血性脑卒中的相关诊断标准者;②新发脑卒中者。排除标准:①严重肝、肾、心功能不全者;②合并智力障碍;③合并其他器质性疾病者;④脑部肿瘤患者;⑤影像学提示有脑部有出血、感染、占位等病变者;⑥短暂性脑脑缺血发作者等;⑦患有传染性疾病者。
1.2 方法
A 组患者给予动脉内溶栓治疗,患者全麻取平卧位,进行右侧股动脉穿刺并置入6 F 导管鞘,病变血管由5 F 导管超选择,进行全脑血管造影,将微导管前段置入血栓中后,推入组织型纤溶酶原激活剂,数字减影血管造影待血管再通每15 min 进行1 次。B 组患者采用动脉内机械取栓治疗,动脉溶栓方法同A组,经微导管于病变血管内置入对应的Solitaire Ab 颅内支架,加压至命名压后释放支架后,采集20 mL 血液进行数字减影血管造影,若血管再通<2 b 级则按照上述操作多次,最多操作4 次。两组患者术后观察14 d。
1.3 观察指标
①比较A 组和B 组患者术前及术后14 d 的血流动力学指标,采用经颅多普勒超声仪检测最大峰值流速(peak systolic velocity,Vs)、血管阻力指数(resistance Index,RI)及血管搏动指数(pulsatility index,PI)。②参照改良Rankin 量表(modified rankin scale,mRS)[7]作为结局指标,mRS 0~2 分为预后良好,mRS 3~5 分及死亡为预后不良,将B 组患者按照预后分为预后良好组及预后不佳组,对其临床资料、治疗效果进行单因素分析,包括年龄、性别、糖尿病、高血压、冠心病、闭塞部位、入院到血管再通时间、Alberta 卒中操作早期CT评分(Alberta stroke program early CT score,ASPECT)、美国国立卫生研究院卒中量表 (National institutes of health stroke scale,NIHSS)评分、血管再通比例、颅内出血比例等。ASPECT 评分,分数为0~14 分,评分>7分,提示患者3 个月后有希望独立生活,而≤7 分者,提示患者不能独立生活或死亡的可能性大[8];NIHSS 评分参照美国国立卫生研究院卒中量表进行评分,总分42 分,分值越高,代表患者神经功能缺损越严重[9]。③将单因素分析有统计学意义的变量采用多因素Logistic 回归分析筛选独立危险因素。
1.4 统计学方法
采用SPSS 22.0 统计学软件进行数据分析,计量资料用均数±标准差(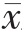 ±s)表示,两组间比较采用t 检验;计数资料用率表示,组间比较采用χ2 检验;单因素分析中,差异有统计学意义的变量,纳入多因素Logistic 回归分析。以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验;计数资料用率表示,组间比较采用χ2 检验;单因素分析中,差异有统计学意义的变量,纳入多因素Logistic 回归分析。以P<0.05 为差异有统计学意义。
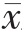 ±s)表示,两组间比较采用t 检验;计数资料用率表示,组间比较采用χ2 检验;单因素分析中,差异有统计学意义的变量,纳入多因素Logistic 回归分析。以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验;计数资料用率表示,组间比较采用χ2 检验;单因素分析中,差异有统计学意义的变量,纳入多因素Logistic 回归分析。以P<0.05 为差异有统计学意义。2 结果
2.1 A 组和B 组患者术前及术后14 d 血流动力学指标的比较
两组术前的血流动力学指标比较,差异无统计学意义(P>0.05);术后14 d,A 组和B 组患者Vs 均高于术前,且B 组高于A 组;而RI、PI 均低于术前,且B组低于A 组,差异有统计学意义(P<0.05)(表1)。
表1 两组患者血流动力学指标水平的比较(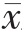 ±s)
±s)
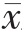 ±s)
±s).jpg)
与本组术前比较,aP<0.05
2.2 动脉内机械取栓预后的单因素分析
B 组患者根据治疗效果分为预后良好组(40 例)和预后不佳组(20 例)。单因素分析结果显示,预后良好组中患者男性比例、血管再通比例、术前ASPECT 评分均高于预后不佳组,而入院到血管再通时间短于预后不佳组,后循环闭塞部位比例、术后24 h NIHSS 评分及颅内出血比例低于预后不佳组(P<0.05)(表2)。
表2 动脉内机械取栓治疗缺血性脑卒中的单因素分析
.jpg)
2.3 动脉内机械取栓预后的多因素分析
以动脉内机械取栓治疗缺血性脑卒中治疗后的影响因素为因变量(变量赋值见表3),将影响因素分析中有统计学意义的指标作为自变量,纳入多因素非条件Logistic 回归模型进行多因素分析,结果显示,后循环部位闭塞、入院到血管再通时间≥140 min、术后24 h NIHSS 评分≥10 分、术后24 h 发生颅内出血均为动脉内机械取栓治疗缺血性脑卒中后预后不良的危险因素(P<0.05)(表4)。
表3 各变量的赋值情况
.jpg)
表4 动脉内机械取栓治疗缺血性脑卒中预后效果的多因素Logistic 回归分析
.jpg)
3 讨论
缺血性脑卒中是由脑部血管破裂或血管阻塞导致大脑缺血缺氧、脑组织损伤所致,而动脉内机械取栓治疗缺血性脑卒中可提高血管开通率,减少患者存在的偏瘫、语言障碍、休克等症状,但部分患者治疗后效果仍不理想,甚至出现因血管损伤导致的脑出血等情况[10-12]。因此确定动脉内机械取栓治疗缺血性脑卒中的效果及治疗后影响因素,从而给予及时有效的预防措施已成为临床研究的重点。
本研究结果显示,B 组患者术后14 d Vs 高于A组,而RI、PI 低于A 组(P<0.05),预后良好组中患者男性比例、血管再通比例、术前ASPECT 评分均高于预后不佳组,而入院到血管再通时间短于预后不佳组,且后循环闭塞部位比例、术后24 h NIHSS 评分及颅内出血比例低于预后不佳组(P<0.05),与任海兵等[13]研究结果相符。分析其原因可能在于虽然动脉内机械取栓治疗能够改善脑卒中患者的血流动力学,有效开通血管,但闭塞部位与脑卒中患者的血管管径大小有关,血管管径较大,不易堵塞血管,血管再通率较高,预后较好[14];术前ASPECT 评分与脑部缺血区域相关,其分值越低,提示缺血区域越大,患者病情加重,且死亡率较高; 术后24 h NIHSS 评分越高代表脑卒中患者神经功能缺损越严重,病情越严重;术后24 h 颅内出血比例越高,提示预后不良组脑卒中患者可能血管壁弹性下降,易发生血管破裂等。脑卒中患者,因脑血管堵塞部位及血管管径大小不同,而导致病情严重程度不同,血管管径较大、栓塞长度较长,血栓较严重,血管开通难度较大,与病情严重程度呈正相关,进而对动脉内机械取栓治疗缺血性脑卒中的效果有影响[15]。本研究多因素非条件Logistic 回归分析结果显示,后循环闭塞部位比例增加、入院到血管再通时间延长、 术后24 h NIHSS 评分升高、 术后24 h颅内出血比例增加均为动脉内机械取栓治疗缺血性脑卒中预后不佳的危险因素(P<0.05),与吕华东等[16]研究结果相符。
综上所述,动脉内机械取栓治疗能够改善缺血性脑卒中患者的血流动力学,有效开通血管,但后循环部位闭塞、入院到血管再通时间≥140 min、术后24 h NIHSS 评分≥10 分、 术后24 h 发生颅内出血均为动脉内机械取栓治疗缺血性脑卒中预后不佳的危险因素。因此,需对缺血性脑卒中患者进行标准化急救护理措施干预,如减少治疗药物、导管、皮试等准备措施时间,同时随时观察患者体征,并对其危险因素进行有效防治,以改善患者的预后。
[参考文献]
[1]王娟.缺血性脑卒中临床治疗方法的研究进展[J].现代诊断与治疗,2018,29(16):20-22.
[2]刘广会.缺血性和出血性脑卒中危险因素分析[J].中国卫生工程学,2018,17(2):260-262.
[3]宋云骏,于海侠,关亚男,等.急性缺血性脑卒中静脉溶栓治疗研究进展[J].河北医学,2018,24(2):350-352.
[4]李青松,陈珑,刘一之,等.动脉内机械取栓治疗急性后循环缺血性脑卒中临床效果及预后影响因素[J].中国介入影像与治疗学,2019,16(6):333-337.
[5]黄浩,骆翔.急性缺血性脑卒中机械取栓治疗研究进展[J].神经损伤与功能重建,2018,13(12):637-640.
[6]中华医学会神经病学分会,中华医学会神经病学分会脑血管病学组.中国急性缺血性脑卒中诊治指南2018[J].中华神经科杂志,2018,51(9):666-682.
[7]李雪微,张雯,李笑笑,等.急性缺血性卒中病人mRS 评分与中医证型的相关性研究[J].中西医结合心脑血管病杂志,2018,16(19):125-128.
[8]金灿,王苇.ASPECT 评分的临床应用进展[J].国际医学放射学杂志,2015,38(5):418-422.
[9]张刚,张劲松,蒋雷,等.D-二聚体与脑梗死发病时间及溶栓前后NIHSS 评分的关系[J].南京医科大学学报(自然科学版),2017,37(11):1448-1450.
[10]李继坤,刘祺,田卫东,等.急性缺血性脑卒中血管内治疗的临床应用[J].临床神经外科杂志,2018,15(4):275-281.
[11]杨勇涛,鲍娟,曹毅,等.急性缺血性脑卒中血管内治疗21 例临床分析[J].国际神经病学神经外科学杂志,2020,47(2):15-20.
[12]魏鹏,唐景峰.急性缺血性脑卒中机械取栓临床治疗新进展[J].临床医药文献电子杂志,2019,6(35):189-191.
[13]任海兵,颜静,赵晓晖,等.急性前循环大血管闭塞性脑卒中机械取栓术后颅内出血的影响因素分析[J].中华神经医学杂志,2020,19(9):890-896.
[14]刘春梅,周俊山,张羽乔,等.静脉溶栓与桥接治疗颅内大动脉闭塞性脑梗死的临床疗效与安全性[J].临床神经病学杂志,2018,31(6):15-19.
[15]殷涛,韩靖,赵腾跃.介入治疗血管内溶栓联合机械取栓对急性缺血性脑卒中患者脑血管血流状态及预后的影响[J].中国医刊2020,55(7):757-761.
[16]吕华东,马可,蓝瑞芳,等.经以机械取栓为主的动脉内多模式治疗的大动脉闭塞性脑梗死患者短期预后的影响因素研究[J].实用心脑肺血管病杂志,2018,26(1):38-41.
Effect and influencing factors of intra-arterial mechanical thrombectomy in the treatment of ischemic stroke
HU Shan ZHENG Chao HE Huan
Department of Neurosurgery, General Hospital of Pingxiang Mining Group Co., Ltd., Jiangxi Province, Pingxiang 337000, China
Department of Neurosurgery, General Hospital of Pingxiang Mining Group Co., Ltd., Jiangxi Province, Pingxiang 337000, China
[Abstract] Objective To investigate the effect and influencing factors of intra - arterial mechanical thrombectomy in the treatment of ischemic stroke. Methods Clinical data of 113 patients with ischemic stroke admitted to General Hospital of Pingxiang Mining Group Co., Ltd. from January 2018 to March 2020 were retrospectively analyzed and divided into group A (53 cases) and group B (60 cases) according to treatment methods. Patients in group A were treated with intra-arterial thrombolysis, and patients in group B were treated with intra-arterial mechanical thrombectomy. Group B patients were then divided into good prognosis group (40 cases) and poor prognosis group (20 cases) according to prognosis. The hemodynamic indexes of group A and group B before and 14 days after surgery were compared. The basic clinical data of patients with good prognosis and patients with poor prognosis were compared, and the influencing factors of prognosis were analyzed. Results 14 days after surgery, the maximum peak flow velocity (VS) in group A and B was higher than that before surgery, and group B was higher than group A, while the vascular resistance index (RI) and vascular pulse index (PI) were lower than that before surgery, and group B was lower than group A, the differences were statistically significant (P<0.05). Univariate analysis showed that the proportion of males, the proportion of recanalization, and the preoperative Alberta stroke program early CT (ASPECT) score in the good prognosis group were higher than those in the poor prognosis group, and the time from admission to recanalization was shorter than that in the poor prognosis group. The proportion of posterior circulatory occlusion site, National institutes of health stroke scale (NIHSS)score 24 h after surgery and intracranial hemorrhage rate were lower than those in the poor prognosis group, the differences were statistically significant (P<0.05). Multivariate Losgistic regression analysis showed that the occlusion of the posterior circulation, the time from admission to recanalization≥140 min, the NIHSS score≥10 points at 24 h after surgery, and the occurrence of intracranial hemorrhage at 24 h after surgery were all treated by intraarterial mechanical thrombectomy for ischemic Risk factors for poor prognosis after stroke (P<0.05). Conclusion Intraarterial mechanical thrombectomy can improve the hemodynamics of patients with ischemic stroke and effectively open blood vessels. At the same time, intervention should be aimed at the risk factors of poor prognosis to improve the prognosis of patients.
[Key words] Mechanical intra-arterial embolectomy; Ischemic stroke; Prognosis; Influencing factors
[中图分类号] R743.3
[文献标识码] A
[文章编号] 1674-4721(2021)7(c)-0009-04
[基金项目]江西省卫生健康委科技计划项目(202140443)
[作者简介]胡珊(1981-),男,江西萍乡人,副主任医师,研究方向:脑血管疾病的诊疗
(收稿日期:2021-01-14)