儿童肺炎支原体肺不张的诊断要点
陈琼华1 郑敬阳1 陈添峰2 林春燕1 林印涛1 林扬升1
1.福建省泉州市儿童医院呼吸科,福建泉州 362000;2.福建省泉州市儿童医院放射科,福建泉州 362000
[摘要]目的 探讨儿童肺炎支原体肺不张临床诊断要点,提高对该病的认识。方法 回顾性分析2019年1月~2020年4月泉州市儿童医院呼吸科收治的672 例肺炎支原体肺炎患儿的病例资料,根据影像分为肺不张组和普通组,每组各336 例,比较两组患儿的临床指标,应用Logistic 回归统计肺不张的危险因素,绘制ROC 曲线,寻找肺不张参考界值。 结果 肺不张组发热、湿啰音、胸腔积液多于对照组,过敏史、喘息少于对照组,差异有统计学意义(P<0.05),肺不张组热程、中性粒细胞比例、C-反应蛋白(CRP)、乳酸脱氢酶(LDH)、DNA 损伤修复(DDR)高于普通组,差异有统计学意义(P<0.05)。ROC 曲线显示热程≥2.5 d,中性粒细胞比例≥50.7%,CRP≥14.04 mg/L,DDR≥0.51 mg/L,LDH≥345.5 U/L,有助于诊断肺不张。 结论 肺炎支原体肺炎患儿的热程>2.5 d,缺乏过敏史,存在湿啰音,中性粒细胞比例、CRP、LDH、DDR 高于临界值时,应注意合并肺不张。
[关键词]儿童;肺炎支原体;肺不张;诊断
肺炎支原体(Mycoplasma pneumoniae,MP)是儿童社区获得性肺炎的常见病原体。肺炎支原体肺炎(Mycoplasma pneumoniae pneumonia,MPP) 的发病率在全球较前有明显上升趋势,全年均有散发感染,秋末和冬初为发病高峰季节,每3~7年发生一次区域性流行。MPP 临床差异较大,轻症通常有自限性,无明显后遗症[1],部分病情进展,合并肺不张或肺实变,引发全身炎症反应综合征、坏死性肺炎、支气管扩张、闭塞性细支气管炎等,影响患儿生命质量,故早期识别非常重要。临床上遇到肺炎支原体肺炎合并肺不张的病人数量较多,肺不张患儿经抗感染逐渐恢复,但往往病程较长,花费较多,更有部分患儿肺不张范围广泛或持续存在,反复继发感染。本研究通过分析泉州市儿童医院MP 肺不张和普通MPP患儿的临床资料,旨在为临床早期干预提供依据,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2019年1月~2020年4月泉州市儿童医院呼吸科收治的MPP 患儿672 例的临床资料。依据影像分为肺不张组和普通组,每组各336 例。肺不张组男182 例,女154 例;年龄0.61~15.67 岁,平均(5.26±2.87)岁;病程2~90 d,平均(9.47±9.08)d。普通组男193 例,女143 例;年龄1.69~16.85 岁,平均(5.03±2.54)岁;病程1~60 d,平均(10.05±8.88)d。两组性别、年龄、病程等一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究获福建省泉州市儿童医院医学伦理委员会批准(2019年伦审第5 号)。纳入标准:①符合MPP 诊断标准[1];②28 d<年龄<18 岁。排除标准:①既往存在基础疾病;②重症肺炎未痊愈;③资料不完整。
1.2 方法
收集两组患儿的一般资料、临床表现、实验室检查、胸部影像等数据。
1.3 观察指标及评价标准
1.3.1 观察指标 包括临床指标及实验室指标。①临床指标有:发热、咳嗽、湿啰音、喘息、过敏史、胸腔积液、住院时间;②实验室指标有:白细胞总数、中性粒细胞百分比、C-反应蛋白(CRP)、乳酸脱氢酶(LDH)、DNA损伤修复(DDR)。
1.3.2 评价标准 根据有无发热、咳嗽、湿啰音、喘息、过敏史、胸腔积液记录人数,根据发热时间,咳嗽时间、住院时间记录具体时间,根据白细胞总数,中性粒细胞百分比、CRP、LDH、DDR 的检验结果记录数值。
1.4 统计学方法
采用SPSS 26.0 统计学软件进行数据分析,符合正态分布的计量资料用均数±标准差(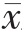 ±s)表示,两组间比较采用t 检验,不符合正态分布转换为正态分布后统计分析;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。对单因素P<0.05 的指标行多因素Logistic 回归分析,对两组间存在显著差异的指标绘制ROC 曲线,取各指标ROC 曲线中最靠近左上角的一点作为预测的临界值,曲线下面积(AUC)反映诊断实验的准确性。以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验,不符合正态分布转换为正态分布后统计分析;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。对单因素P<0.05 的指标行多因素Logistic 回归分析,对两组间存在显著差异的指标绘制ROC 曲线,取各指标ROC 曲线中最靠近左上角的一点作为预测的临界值,曲线下面积(AUC)反映诊断实验的准确性。以P<0.05 为差异有统计学意义。
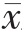 ±s)表示,两组间比较采用t 检验,不符合正态分布转换为正态分布后统计分析;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。对单因素P<0.05 的指标行多因素Logistic 回归分析,对两组间存在显著差异的指标绘制ROC 曲线,取各指标ROC 曲线中最靠近左上角的一点作为预测的临界值,曲线下面积(AUC)反映诊断实验的准确性。以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验,不符合正态分布转换为正态分布后统计分析;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。对单因素P<0.05 的指标行多因素Logistic 回归分析,对两组间存在显著差异的指标绘制ROC 曲线,取各指标ROC 曲线中最靠近左上角的一点作为预测的临界值,曲线下面积(AUC)反映诊断实验的准确性。以P<0.05 为差异有统计学意义。2 结果
2.1 两组患儿临床指标的比较
两组患儿的咳嗽症状及咳嗽时间比较,差异无统计学意义(P>0.05)。肺不张组发热、湿啰音、胸腔积液均多于普通组,差异有统计学意义(P<0.05)。肺不张组的住院时间长于普通组,差异有统计学意义(P<0.05)。肺不张组过敏史、喘息少于普通组,差异有统计学意义(P<0.05)。两组的白细胞比较,差异无统计学意义(P>0.05);但MPP 合并肺不张组中性粒细胞百分比、CRP、LDH、DDR 高于普通组,差异有统计学意义(P<0.05)(表1)。
表1 两组患儿临床指标的比较(n)
.jpg)
2.2 MPP 合并肺不张危险因素的多因素Logistic 回归分析
与普通MPP 相比,发热、无喘息、有湿啰音、无过敏史、有胸腔积液是MPP 合并肺不张相对的特异表现。多因素分析可见,发热、无过敏史、有湿啰音是MPP合并肺不张的危险因素(表2)。
表2 两组患儿多因素Logistic 回归分析
.jpg)
2.3 MPP 合并肺不张组各独立相关因素的临界值
将热程、中性粒细胞百分比、CRP、DDR、LDH、住院天数作为诊断界点,以肺部影像分组为分类作ROC 曲线,AUC 均存在一定诊断价值,取ROC 曲线最靠近左上角的一点,灵敏度和特异度之和最大,诊断价值最高。当热程≥2.5 d,中性粒细胞百分比≥50.7%,CRP≥14.04 mg/L,DDR≥0.51 mg/L,LDH≥345.5 U/L,住院天数≥7.5 d 时,肺不张可能性大,AUC 分别为0.68、0.62、0.74、0.77、0.62、0.75(图1,封三)。
3 讨论
近年来,国内外发现儿童难治性肺炎支原体肺炎(refractory Mycoplasma pneumoniae pneumonia,RMPP)及重症肺炎支原体肺炎(severe Mycoplasma pneumoniae pneumonia,SMPP)越来越多,研究也逐步深入[2]。MP 感染时,支气管黏膜发生炎症水肿,上皮细胞坏死,支气管黏膜肿胀,平滑肌痉挛,管腔被黏液、纤维素及破碎细胞堵塞,导致肺不张,易表现为RMPP、SMPP。究其原因,肺炎支原体载量、大环内酯类耐药性、全身炎症反应、混合感染等可能是发展为SMPP 的基础[3]。在目前临床实践中,肺炎支原体肺炎合并肺不张依靠肺部影像进行诊断,单一从肺部影像评估该病的严重程度较为局限,尚需要结合临床综合指标进行判断,以对该病有全面的认识。
肺炎支原体肺炎可急可缓,以发热和咳嗽为主要表现。MPP 病情严重程度不同,热程,咳嗽病程,喘息时间可能存在差别。既往对MPP 和RMPP 进行比较发现,热程、中性粒细胞比例、CRP、血清铁蛋白、ALT、AST、LDH、FDP、DDR 差异有统计学意义[4]。朱桂兰等[5]的研究也表明体温、热程、呼吸音减弱、叩诊浊音或实音、呼吸困难、胸腔积液为导致MPP 发生气道阻塞的影响因素。故本研究选择热程、肺部体征、WBC、中性粒细胞比例、CRP、DDR、LDH 作为重点研究指标,这些在临床上较易获取,可为判断病情提供一定参考。
本研究结果显示,肺不张组有89.58%(301/336)的患儿出现发热,提示在MP 感染流行季节,及时对反复发热患儿行胸部影像检查很有必要。两组咳嗽病程差异不大,考虑肺不张肺实变早期充血期主要为肺泡壁炎症,未累及支气管黏膜,咳嗽反而不明显。吴素丽等[6]的研究显示,白细胞受年龄差异、生理性波动、个体差异、外界因素的影响,对MP 感染的检测敏感性和特异性都不高,在MPP 升高价值不大,仅为参考而已,与本研究结果相符。中性粒细胞比例增高除因合并细菌感染外,也可因肺组织严重损伤使得机体应激引起。多数学者认为CRP 是判定MPP 炎症反应严重程度的灵敏指标[2,6],提示MPP 合并肺不张炎症反应程度较普通MPP 高。有研究表明,CRP/PCT 比值[OR 15.04(5.23~43.26)]400 mg/μg 是判断肺炎支原体感染最佳预测临界值,今后可加以借鉴[7]。LDH 是一种糖酵解酶,MP 感染致全身各组织、器官炎症损害,机体处于高碳酸血症和缺氧状态,增加细胞膜通透性,使LDH 从细胞内释放到血液中,血清LDH 可能为早期识别RMPP 和判断其疗效的重要指标[8]。也有研究发现LDH 是预测RMPP 影像吸收时间延迟的指标之一[9]。DDR 与脓毒症密切相关,可用于评估机体的炎症反应程度,用于临床上早期预测MPP 严重程度[10-11],且与MP 感染患儿的热程,CRP 水平呈正相关[12]。另外,DDR 增高可能增加患儿出院后肺部病变吸收不满意的风险[13]。上述CRP、LDH、DDR 指标在两组中的差异有统计学意义(P<0.05),提示MPP 肺不张的炎症及免疫反应程度更为剧烈。值得注意的是,伴有特应性疾病的患儿是MP 感染致喘息的高危人群[14],而本研究却发现无过敏史是发生肺不张的危险因素,推测有可能是过敏体质患儿感染MP 后易出现细支气管炎改变,可能局部小黏液栓较多,影像上尚未形成范围较大的肺不张。
鲁靖等[15]发现肺段以上实质浸润型MPP 的CRP、LDH 等炎性指标明显高于其他影像学表现的MPP。本研究发现热程≥2.5 d,中性粒细胞百分比≥50.7%,CRP≥14.04 mg/L,DDR≥0.51 mg/L,LDH≥345.5 U/L对于预测MPP 合并肺不张有一定参考价值,与该研究相类似,但临界值相对较低。原因分析如下:①单纯MPP 和节段性肺不张仍有一定区别,可能存在病情的渐进性变化,临床上仍需注意此节点,以防进一步恶化形成大片肺不张或肺实变。②部分病例影像以炎症改变为主,但可能存在混合感染。③虽两组病例数不少,但选取的肺不张病例并非均为面积大范围肺不张,还存在部分范围相对局限的节段性不张。还需更多、更大规模高质量的研究,反复验证,评估其诊断价值。实际临床工作中,尤其是门诊只能获取较少初筛结果的前提下,在怀疑MP 感染时,CRP、中性粒细胞百分比、热程的界值仍有一定借鉴意义。
综上所述,发热、无过敏史、有湿啰音是MPP 合并肺不张的危险因素,中性粒细胞比例、CRP、DDR、LDH高于临界值时,对于诊断肺不张有一定参考价值,利于早期识别,及时干预,改善预后。
.jpg)
图1 ROC 曲线(见内文第10页)
[参考文献]
[1]赵德育,陈慧中,郑跃杰,等.肺炎支原体感染的诊断[J].中华儿科杂志,2016,54(2):98-100.
[2]陈莉莉,刘金荣,赵顺英,等.常规剂量甲泼尼龙治疗无效的儿童难治性肺炎支原体肺炎的临床特征和治疗探讨[J].中华儿科杂志,2014,52(3):172-176.
[3]Deng H,Rui J,Zhao D,et al.Mycoplasma pneumoniae 23S rRNA A2063G mutation does not influence chest radiography features in children with pneumonia[J].J Int Med Res,2018,46(1):150-157.
[4]郑敬阳,张晓红,曾丽娥,等.儿童难治性肺炎支原体肺炎97 例临床特征分析[J].医学理论与实践,2016,29(22):3030-3033.
[5]朱桂兰,章金娟.儿童肺炎支原体肺炎发生气道堵塞的影响因素分析[J].中国妇幼保健,2020,35(14):2640-2643.
[6]吴素丽,王宏鑫,王萌,等.WBC 与CRP 和D-D 及FIB 对肺炎支原体感染的诊断效果分析[J].中华医院感染学杂志,2020,30(3):346-349.
[7]Neeser OL,Vukajlovic T,Felder L,et al.A high C-reactive protein/procalcitonin ratio predicts Mycoplasma pneumoniae infection[J].Clin Chem Lab Med,2019,57(10):1638-1646.
[8]李宁,陈言钊,周克英.乳酸脱氢酶在儿童难治性肺炎支原体肺炎诊断和治疗中的意义[J].中国小儿急救医学,2017,24(4):305-308.
[9]Huang L,Huang X,Jiang W,et al.Independent predictors for longer radiographic resolution in patients with refractory Mycoplasma pneumoniae pneumonia:a prospective cohort study[J].BMJ Open,2018,8(12):e23719.
[10]付小丽,袁天明,吕聪聪,等.D-二聚体升高肺炎支原体肺炎患儿的临床特点及治疗方法探讨[J].浙江临床医学,2020,22(6):836-838.
[11]贺艺璇,张春峰,吴润晖,等.D-二聚体在肺炎支原体肺炎患儿病情及预后判断中的应用[J].中华实用儿科临床杂志,2019,34(22):1702-1706.
[12]曹可,常桂芬,高曼,等.儿童大叶性肺炎严重程度与血浆D-二聚体的相关性[J].中国妇幼保健,2018,33(3):592-594.
[13]王崇杰,骆学勤,罗健,等.46 例重症肺炎支原体肺炎合并胸腔积液患儿临床及预后分析[J].临床儿科杂志,2020,38(4):269-274.
[14]Yeh JJ,Wang YC,Hsu WH,et al.Incident asthma and Mycoplasma pneumoniae:A nationwide cohort study[J].J Allergy Clin Immunol,2016,137(4):1017-1023.
[15]鲁靖,赵顺英,宋蕾,等.不同影像学表现的儿童肺炎支原体肺炎临床特征[J].中华实用儿科临床杂志,2017,32(4):284-288.
Diagnosis essentials of atelectasis of pediatric Mycoplasma pneumoniae
CHEN Qiong-hua1 ZHENG Jing-yang1 CHEN Tian-feng2 LIN Chun-yan1 LIN Yin-tao1 LIN Yang-sheng1
1.Department of Respiratory, Quanzhou Children′s Hospital, Fujian Province, Quanzhou 362000, China; 2.Department of Radiology, Quanzhou Children′s Hospital, Fujian Province, Quanzhou 362000, China
1.Department of Respiratory, Quanzhou Children′s Hospital, Fujian Province, Quanzhou 362000, China; 2.Department of Radiology, Quanzhou Children′s Hospital, Fujian Province, Quanzhou 362000, China
[Abstract]Objective To investigate the clinical diagnostic essentials of atelectasis of pediatric Mycoplasma pneumoniae and raise awareness of the disease.Methods Retrospective analysis was performed on 672 cases of Mycoplasma pneumoniae pneumonia who were admitted in Department of Respiratory, Quanzhou Children′s Hospital from January 2019 to April 2020 which were divided into atelectasis group and normal group according to the lung image, 336 cases in each group.The clinical indexes of the two groups were compared, Logistic regression analysis was used to count the risk factors of atelectasis, and the ROC curve was drawn to find the reference cut-off value of atelectasis.Results The fever, wet rales and pleural effusion in the atelectasis group were more than those in the control group, and the history of allergy and wheezing in the atelectasis group were less than those in the control group, the differences were statistically significant (P<0.05).Heat course, neutrophil proportion, C-reaction protein (CRP), lactic dehydrogenase (LDH)and DNA damage and repair (DDR) in the atelectasis group were higher than those in the control group, and the differences were statistically significant (P<0.05).ROC curve showed that fever duration≥2.5 d, neutrophil ratio≥50.7%,CRP≥14.04 mg/L, DDR≥0.51 mg/L, LDH≥345.5 U/L, which were helpful for the diagnosis of atelectasis.Conclusion Children with Mycoplasma pneumoniae pneumonia with heat course longer than 2.5 d, lack of allergic history,presence of wet rales, neutrophils proportion, CRP, LDH, DDR above the critical values should pay attention to complicated with atelectasis.
[Key words]Children; Mycoplasma pneumoniae; Atelectasis; Diagnosis
[中图分类号]R375+.2
[文献标识码]A
[文章编号]1674-4721(2021)4(a)-0008-04
[基金项目]福建省泉州市卫生健康科研资助项目(泉卫办医政函2019(3)号-25)
[作者简介]陈琼华(1986-),女,硕士,主治医师,研究方向:儿童呼吸疾病
(收稿日期:2020-09-16)