哺乳期乳腺炎患者乳汁和脓液细菌培养结果及对哺乳的影响
史立波 于德海 步玉辉 高桂艳 田洪雨
河北省沧州市人民医院甲状腺乳腺外科,河北沧州 061001
[摘要]目的 观察哺乳期乳腺炎患者乳汁和脓液的细菌培养结果,分析其对哺乳的影响。方法 回顾性分析2020年6~7月我院收治的46例哺乳期乳腺炎患者,根据病情分为炎症初期组(n=26)和脓肿期组(n=20),两组患者均不回乳继续母乳喂养,观察患者的乳汁和脓液细菌培养结果,分析继续哺乳对患者及婴儿的影响。结果 炎症初期组乳汁细菌培养阳性率为30.8%(8/26);脓肿期组乳汁细菌培养阳性率为30.0%(6/20),脓液细菌培养阳性率为45.0%(9/20);两组乳汁细菌培养阳性率比较,差异无统计学意义(P>0.05)。两组患者乳房疼痛均可耐受,疼痛程度评估比较,差异无统计学意义(P>0.05)。全部病例均随访至治愈后1周,未见婴儿发热、严重腹泻等不良反应。两组婴儿不良反应发生率比较,差异无统计学意义(P>0.05)。结论 哺乳期乳腺炎患者乳汁中致病菌检出率较低,感染婴儿率极低,继续母乳喂养对患者及婴儿无明显不良影响,不回乳不停止哺乳的哺乳期乳腺炎治疗理念值得临床推广。
[关键词]哺乳期乳腺炎;乳汁;细菌培养;母乳喂养;疼痛;婴儿;腹泻
母乳是公认的婴儿最理想的食物,利于婴儿的健康、生长、发育及免疫系统的建立[1]。国家疾控中心中国居民营养与健康状况检测调查结果显示,6个月内婴幼儿纯母乳喂养率为20.8%[2]。哺乳期乳腺炎在哺乳期的任何阶段都可能发生,尤其在初产妇常见,因缺乏规范化的治疗,有5%~11%会发展成为乳房脓肿,或反复发作,对患者身心造成了极大的痛苦,是产妇放弃母乳喂养的重要原因之一[3-4]。因此,哺乳期乳腺炎不仅是一种疾病,更是一个社会公共卫生问题。2019年,中国专家对哺乳期乳腺炎进行了深入讨论研究,基于系统证据检索、文献质量评价以及临床实践,并参照德国科学医学联合协会S3-Guidelines 评价标准[5]制定了《中国哺乳期乳腺炎诊治指南》[6]。但由于国内的研究数据较少,目前在国内,尤其是基层医院并未得到普遍执行。关于哺乳期乳腺炎患者是否继续母乳喂养及其安全性,我们遵循国内外指南,探索性少量开展了不回乳不停止哺乳的治疗模式研究。现通过分析我院收治的46例哺乳期乳腺炎患者的临床资料,分析乳汁及脓液细菌培养结果及其对母乳喂养的安全性,现报道如下。
1 资料与方法
1.1 一般资料
选择2020年6~7月我院收治的46例哺乳期乳腺炎患者的临床资料,所有患者均符合以下纳入标准[6]:①哺乳期女性,均为单胎初次妊娠;②单侧乳房疼痛性肿块;③乳房局部皮肤红肿;④可伴有发热、乏力等全身症状。排除标准:①婴儿>12个月的患者;②失访患者;③依从性差,治疗过程中自行回乳的患者。所有符合标准的患者均进行彩超检查,分为炎症初期组(n=26)和脓肿期组(n=20)。炎症初期组年龄22~30岁,平均(28.14±3.74)岁;脓肿期组年龄23~31岁,平均(27.28±3.86)岁。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经过我院医学伦理委员会讨论通过,所有患者均签署了知情同意书。
1.2 方法
所有患者治疗前均进行乳汁细菌培养,先于乳头处挤出部分乳汁丢弃,再用无菌生理盐水清洗干净乳头后留取乳汁进行细菌培养。脓肿期患者碘伏消毒皮肤,无菌注射器抽取少许脓液进行细菌培养。需抗生素治疗的患者均采用不影响哺乳的头孢菌素类抗生素[6-7]。治疗期间所有患者患侧乳房均继续母乳喂养。所有患者随访至治愈后1周,观察细菌培养结果及继续哺乳对患者乳房疼痛和婴儿有无不良影响。
1.3 观察指标及评价标准
①细菌培养阳性率:乳汁及脓液细菌培养,任何致病菌生长均为细菌培养阳性,无致病菌生长为细菌培养阴性。②婴儿不良反应发生率:所有婴儿均随访至治愈后1周,治疗期间婴儿出现发热、腹泻等症状即为婴儿不良反应发生,若无症状则为阴性。③患者乳房疼痛程度评估:采用视觉模拟评分法(VAS)[8],由患者在标尺上确认指出,共计10分,无疼痛为0分,轻度疼痛为1~3分,中度疼痛为4~7分;重度疼痛8~10分。
1.4 统计学方法
采用SPSS 22.0 软件学软件进行数据分析,计量资料以均数±标准差(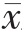 ±s)表示,两组间比较采用独立样本t 检验;计数资料以率(%)表示,两组间比较采用以χ2 检验,等级资料组间比较采用Wilcoxon 秩和检验,P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用独立样本t 检验;计数资料以率(%)表示,两组间比较采用以χ2 检验,等级资料组间比较采用Wilcoxon 秩和检验,P<0.05 为差异有统计学意义。
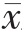 ±s)表示,两组间比较采用独立样本t 检验;计数资料以率(%)表示,两组间比较采用以χ2 检验,等级资料组间比较采用Wilcoxon 秩和检验,P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用独立样本t 检验;计数资料以率(%)表示,两组间比较采用以χ2 检验,等级资料组间比较采用Wilcoxon 秩和检验,P<0.05 为差异有统计学意义。2 结果
2.1 两组细菌培养结果的比较
炎症初期组患者乳汁细菌培养阳性率为30.8%(8/26);脓肿期组患者乳汁细菌培养阳性率30.0%(6/20),脓液细菌培养阳性率为45.0%(9/20)。两组乳汁细菌培养阳性率比较,差异无统计学意义(χ2=0.003,P>0.05)。
2.2 两组婴儿不良反应发生情况的比较
所有患者治疗过程中患侧乳房均不停止哺乳,继续母乳喂养。全部病例均随访至治愈后1周,均未见婴儿发热,炎症初期组有2例轻微腹泻,脓肿期组有1例轻微腹泻,均未影响治疗。炎症初期组与脓肿期组婴儿不良反应发生率分别为7.7%(2/26)和5.0%(1/20),两组比较,差异无统计学意义(χ2=0.134,P>0.05)。
2.3 两组患者乳房疼痛程度的比较
46例哺乳期乳腺炎患者中,无论炎症初期患者还是脓肿期患者,多数患者出现乳房轻度到中度疼痛,重度疼痛的患者例数极少。两组患者乳房疼痛程度比较,差异无统计学意义(P>0.05)(表1)。
表1 两组患者乳房疼痛程度VAS评分的比较[n(%)]
.jpg)
3 讨论
传统认为,细菌入侵感染是导致哺乳期乳腺炎发生的主要原因[9],金黄色葡萄球菌是哺乳期乳腺炎最常见的病原菌[10]。近年来对哺乳期乳腺炎的深入研究发现,哺乳期乳腺炎的发生并非与感染性致病菌的存在呈正相关,反而与血清和乳汁中的炎症因子呈正相关[11]。各种原因导致的乳汁排空不畅,乳汁在乳腺导管中沉积,可刺激机体产生严重的机械性应激导致大量危险分子释放从而产生炎症反应[12]。这也解释了大部分哺乳期乳腺炎患者乳汁及脓液细菌培养结果为阴性的原因。本研究结果显示,哺乳期乳腺炎患者中,炎症初期患者乳汁细菌培养阳性率为30.8%;脓肿期患者乳汁细菌培养阳性率为30%,脓液细菌培养阳性率为45%。提示哺乳期乳腺炎并非都由细菌感染引起,大部分患者为乳汁淤积介导的炎症反应。对于这部分患者,继续母乳喂养不存在细菌直接感染婴儿的风险。
相关研究表明,正常哺乳期女性的乳汁中存在正常微生物群,而急性乳腺炎患者的乳汁中具有更高浓度的金黄色葡萄球菌(约106 cfu/ml)[13]。但这不会增加婴儿的感染风险,母乳喂养不仅可以直接降低婴儿传染病病死率、腹泻和呼吸道感染发病率还能促进智力发育[14]。Hassiotou 等[15]分析发现,哺乳期乳腺炎患者母乳中免疫细胞及细胞因子的种类和数量均较健康女性有所增加,有助于提高母体对乳腺感染的自身抵抗,也有助于激活婴儿的免疫系统。本研究发现,无论炎症初期患者还是脓肿期患者,无论乳汁及脓肿液细菌培养结果阴性与否,继续母乳喂养,不增加婴儿感染风险,与国内外哺乳期乳腺炎最新治疗理念认知相同[6-16]。本研究中,所有婴儿均无发热,炎症初期组有2例轻微腹泻,脓肿期组有1例轻微腹泻,均未予特殊干预,观察3~4 d后症状消失,验证了哺乳期乳腺炎不回乳不停止哺乳治疗模式对婴儿的安全性。
哺乳期女性是一个特殊人群,很多药物都能通过血浆乳汁屏障进入乳汁,因此使用抗菌药物时,要严格考虑对哺乳婴儿是否有不良影响。目前,阿莫西林、头孢菌素(非过敏患者)、克林霉素和红霉素(头孢类过敏者)都可在哺乳期安全使用[6-7]。哺乳期女性体内抗生素累积后会有部分进入乳汁,可能影响婴儿肠道益生菌数量。因此,在使用抗生素时密切观察婴儿是否有腹泻、发热等症状是十分必要的,若出现严重腹泻,需停止母乳喂养或改用其他类型抗生素[17]。但在使用哺乳期禁忌的抗生素(四环素、环丙沙星、氯霉素)时,或炎症累及整个乳房时,应该回乳,终止母乳喂养,以便更好地控制感染。
哺乳期乳腺炎患者治疗过程中一般会出现乳房轻度到中度疼痛,多数可耐受。对于少数不能耐受疼痛或乳房重度疼痛的患者,应及时治疗减轻疼痛,以提高患者对治疗方案的依从性,减少因疼痛导致的回乳。有研究表明,新鲜卷心菜叶冷敷可有效减轻乳房胀痛,冷敷与热敷交替的方法更有效[18]。对于轻度乳房疼痛的患者可以常规进行冷敷,缓解疼痛症状。非甾体类抗炎药布洛芬可以减轻炎症和水肿,适用于中度及重度乳房疼痛患者,可有效控制发热及乳房疼痛[19]。大量数据研究表明,布洛芬在乳汁中仅有少量分泌,其微量的药物浓度远低于婴儿患病需要服用的剂量,该药对婴儿相对安全[20]。另外乳房剧烈疼痛患者多数由炎症加重或脓肿形成引起,及时应用有效抗生素和超声引导下穿刺抽脓或引流处理[21-22],可迅速缓解乳房疼痛。本研究显示,炎症初期组与脓肿期组患者乳房疼痛程度比较,差异无统计学意义。患者乳房疼痛多数为轻度到中度,经合理治疗均可有效控制,达到不回乳继续母乳喂养的目的。继续母乳喂养有助于排出淤积的乳汁,减轻局部症状,并且可以防止患侧乳房其他乳管因停止哺乳而导致的乳汁淤积,防止乳腺炎的进一步扩展[17],对乳腺炎的治疗有很大益处。
综上所述,哺乳期乳腺炎患者乳汁中致病菌检出率较低,感染婴儿率极低,继续患侧母乳喂养对患者及婴儿均无明显不良影响,不回乳不停止哺乳的哺乳期乳腺炎治疗理念值得临床推广。
[参考文献]
[1]Koh K.Maternal breastfeeding and children′s cognitive development[J].Soc Sci Med,2017,187:101-108.
[2]寇宏一.头胎婴儿母乳喂养持续时间及其影响因素的统计推断[D].吉林:吉林大学,2020:1-51.
[3]Hu H,Martin M,Diplock H,et al.Community management of lactational mastitis and/or breast abscess:a retrospective audit[J].Pract Midwife,2017,20(4):21-24.
[4]Yu Z,Sun S,Zhang Y.High-Risk factors for suppurative mastitis in Lactating women[J].Med Sci Monit,2018,24(6):4192-4197.
[5]Jacobs A,Abou-Dakn M,Becker K,et al.S3-guidelines for the treatment of inflammatory breast disease during the lactation period:AWMF guidelines,registry No.015/071(short version) AWMF leitlinien-register Nr.015/071 (Kurzfassung)[J].Geburtshilfe Frauenheilkd,2013,73(12):1202-1208.
[6]王颀,宁平,马祥君.中国哺乳期乳腺炎诊治指南[J].中华乳腺病杂志(电子版),2020,14(1):10-14.
[7]Chey WD,Leontiadis G,Howden CW,et al.ACG clinical guideline:treatment of helicobacter pylori infection[J].Am J Gastroenterol,2017,112(2):212-239.
[8]顾娟芬,虞志艳,范健.产后生理性乳胀的乳腺按摩标准化规程的创建和应用[J].实用临床医药杂志,2020,24(4):81-83,86.
[9]曹博,朱晓萍,江琴,等.哺乳期化脓性乳腺炎患者感染病原菌分布及耐药性分析[J].中华医院感染学杂志,2017,27(21):4975-4977.
[10]Al-Ishaq Z,Sikdar O,Dobie D,et al.Salmonella Enteritidis breast abscess:an unusual cause of breast abscess in the UK[J].BMJ Case Rep,2018,2018:bcr2018226075.
[11]Mizuno K,Hatsuno M,Aikawa K,et al.Mastitis is associated with IL-6 levels and milk fat globule size in breast milk[J].J Hum Lact,2012,28(4):529-534.
[12]Tang L,Lee AH,Qiu L,et al.Mastitis in Chinese breastfeeding mothers:apros-pective cohort study[J].Breastfeed Med,2014,9(1):35-38.
[13]Jiménez E,de Andrés J,Marina M,et al.Metagenomic analysis of milk of healthy and mastitis-suffering women[J].J Hum Lact,2015,31(3):406-415.
[14]Angelopoulou A,Field D,Ryan CA,et al.The microbiology and treatment of human mastitis[J].Med Microbiol Immunol,2018,207(2):83-94.
[15]Hassiotou F,Hepworth AR,Metzger P,et al.Maternal and infant infections stimulate a rapid leukocyte response in breastmilk[J].Clin Transl Immunol,2013,2(4):e3.
[16]Ito S.Opioids in breast milk:pharmacokinetic principles and clinical implications[J].J Clin Pharmacol,2018,58(S10):S151-S163.
[17]Ballarat Health Services.Clinical practice guideline:breastfeeding challenges-mastitis&breast abscess[EB/OL].[2017-11-15].http://www.grhc.org.au/document-library/doc-download/199-breastfeeding challenges-mastitis-and-breastabcess.
[18]Arora S,Vatsa M,Dadhwal V.A comparison of cabbage leaves vs.Hot and cold compresses in the treatment of breast engorgement[J].Indian J Community Med,2018,33(3):160-162.
[19]Amir LH.ABM clinical protocol #4:Mastitis,revised March 2014[J].Breastfeed Med,2014,9(5):239-243.
[20]托马斯·W.黑尔,希拉里·E.罗.药物与母乳喂养[M].辛华雯,杨勇,译.17版.上海:上海世界图书出版公司,2019:1-6.
[21]Barron AU,Luk S,Phelan HA,et al.Do acute-care surgeons follow best practices for breast abscess management? A single-institution analysis of 325 consecutive cases[J].J Surg Res,2017,216:169-171.
[22]Patani N,MacAskill F,Eshelby S,et al.Best-practice care pathway for improving management of mastitis and breast abscess[J].Br J Surg,2018,105(12):1615-1622.
Results of bacterial culture of lactation mastitis patients in milk and pus and its effect on breastfeeding
SHI Li-bo YU De-hai BU Yu-hui GAO Gui-yan TIAN Hong-yu
Department of Thyroid and Breast Surgery,Cangzhou People′s Hospital,Hebei Province,Cangzhou 061001,China
Department of Thyroid and Breast Surgery,Cangzhou People′s Hospital,Hebei Province,Cangzhou 061001,China
[Abstract] Objective To observe the bacterial culture results of lactation mastitis patients′ milk and pus,and analyze its influence on breastfeeding.Methods A total of 46 patients with lactation mastitis treated in our hospital from June to July in 2020 were retrospectively analyzed.According to the condition of the disease,they were divided into an early inflammation group (n=26) and an abscess phase group (n=20).Patients of both groups did not return milk and continued to breastfeed.The patients bacterial culture results of milk and pus were observeed,and the impact of continued breastfeeding on patients and infants was analyzed.Results The positive rate of milk bacteria culture in the early inflammation group was 30.8%(8/26);the positive rate of milk bacteria culture in the abscess group was 30.0%(6/20),and the positive rate of pus bacteria culture was 45.0%(9/20);there was no statistically significant difference in the positive rate of milk bacteria culture between the two groups (P>0.05).Both groups could tolerate breast pain,and there was no statistically significant difference in pain degree evaluation (P>0.05).All cases were followed up to 1 week after the cure,and there were no adverse reactions such as fever and severe diarrhea in infants.There was no significant difference in the incidence of adverse reactions of infants between the two groups (P>0.05).Conclusion The detection rate of pathogenic bacteria in the milk of lactation mastitis patients is low,and the rate of infection of infants is extremely low.Continued breastfeeding has no obvious adverse effects on patients and infants.The treatment concept of lactation mastitis that does not return to breastfeeding and does not stop breastfeeding is worthy of clinical promotion.
[Key words] Lactation mastitis;Breast milk;Bacterial culture;Breastfeeding;Pain;Infant;Diarrhea
[中图分类号]R655.8
[文献标识码]A
[文章编号]1674-4721(2020)10(c)-0089-04
[作者简介]史立波(1981-),男,河北献县人,硕士,副主任医师,硕士研究生导师,研究方向:甲状腺及乳腺疾病的诊断与治疗
(收稿日期:2020-08-13)