医师、营养师、心理咨询师共同管理对妊娠糖尿病患者血糖控制及妊娠结局的影响
刘艳丽 钟义春 陈晓正 何健敏 林慧卿 陈香华
广东省韶关市铁路医院内分泌科,广东韶关 512023
[摘要]目的 探讨医师、营养师、心理咨询师共同管理对妊娠糖尿病(GDM)患者血糖控制及妊娠结局的影响。方法 选取2016年2月~2018年12月在我院就诊及分娩的120例妊娠期糖尿病患者作为研究对象,按就诊顺序编码,采用随机数字表法将其分为观察组和对照组,每组各60例。对照组患者采用常规管理,观察组患者采用医师、营养师、心理咨询师共同管理。比较两组患者的空腹血糖、餐后2 h 血糖水平、分娩前治疗依从性、自我管理能力、妊娠结局、新生儿结局。结果 干预后,两组的空腹血糖、餐后2 h 血糖低于干预前,差异有统计学意义(P<0.05)。干预后,两组的空腹血糖、餐后2 h 血糖比较,差异无统计学意义(P>0.05)。观察组的完全依从率和总依从率高于对照组,不能依从率低于对照组,差异有统计学意义(P<0.05)。观察组的自我管理态度、饮食依从性、运动问题、血糖监测问题评分高于对照组,差异有统计学意义(P<0.05)。观察组产妇的自然分娩率高于对照组,剖宫产率低于对照组,差异有统计学意义(P<0.05)。观察组产妇的不良妊娠结局总发生率低于对照组,差异有统计学意义(P<0.05)。观察组的新生儿不良结局总发生率低于对照组,差异有统计学意义(P<0.05)。结论 医师、营养师、心理咨询师共同管理,通过微信平台进行具体的饮食搭配、运动指导、心理疏导、控制血糖,提高妊娠糖尿病患者治疗的依从性和自我管理能力,有效降低母婴并发症。
[关键词]妊娠糖尿病;医师、营养师、心理咨询师共同管理;血糖控制;妊娠结局
妊娠期糖尿病(GDM)是指在妊娠期间初次发生的不同程度的糖耐量异常[1]。GDM 被作为一种临床疾病始于1979年[2-3]。2010~2012年,我国13家医院数据调查显示,GDM的患病率为17.5%[4],主要危害是母婴不良结局,以及子痫前期、早产、羊水过多、胎儿畸形、巨大儿、新生儿低血糖、新生儿呼吸窘迫综合征等的发生风险增加[4],妊娠期间孕妇的血糖水平每增高1 SD,不良结局的发生风险显著增加,随着血糖水平升高,孕妇的高血压、难产发生率显著增加,产后发生糖尿病、代谢综合征、动脉粥样硬化及心血管事件的风险显著增加,导致多种胎儿不良妊娠结局增加,如自然流产、胎儿畸形、胎儿发育异常、巨大胎儿、高胰岛素血症、胎儿生长受限、死胎、产伤、早产、低血糖、呼吸窘迫综合症等[4]。GDM 产后糖尿病的发生风险达到70%[5],出生后儿童的肥胖、糖尿病风险增加[4]。GDM的发病过程复杂、并发症多,如何改善母婴不良结局,是GDM 筛查、诊断、干预的最终目的[6]。本研究选取在我院就诊及分娩的120例GDM 患者作为研究对象,分组后选取一组采用医师、营养师、心理咨询师共同管理,通过微信平台进行具体的饮食搭配、运动指导、心理疏导、控制血糖,提高GDM 患者治疗的依从性和自我管理能力,探讨医师、营养师、心理咨询师共同管理对GDM 患者血糖控制及妊娠结局的影响,以期为妊娠期糖尿病管理提供更多有益参考,现报道如下。
1 资料与方法
1.1 一般资料
选取2016年2月~2018年12月在我院就诊及分娩的120例GDM 患者作为研究对象,患者均规律产检,随访至住院分娩。纳入标准:①符合世界卫生组织(WHO)2013年制定的GDM 相关诊断标准患者[3],妊娠前未被诊断为糖尿病,孕24~28 周行75 g 葡萄糖筛查(OGTT),血糖界定值,空腹为5.1 mmol/L;服糖后1 h 为10.0 mmol/L;服糖后2 h 为8.5 mmol/L。其中任一项达到或超过界定值即可确诊。②年龄18~40岁,孕龄24~28 周,单胎妊娠患者。③自愿参加研究,患者均知晓本研究情况并签署知情同意书。排除标准:①妊娠期显性糖尿病者。OGTT 空腹血糖≥7.0 mmol/L者诊断为妊娠期显性糖尿病。②人工流产、复发性流产、胎儿畸形、胚胎停育等不良孕产史,有多囊卵巢综合征(PCOS)者。③高血压、妊娠期高血压、肝病、肾脏疾病、慢性疾病者。④不能操作智能手机微信平台者。
按患者的就诊顺序编码,采用随机数字表法将其分为观察组和对照组,每组各60例。观察组孕妇,年龄21~42岁,平均(22.63±1.52)岁;初产妇38例,经产妇22例;孕龄23~28 周,平均(22.48±2.13)周。对照组孕妇,年龄22~43岁,平均(23.24±1.34)岁;初产妇36例,经产妇24例;孕龄22~29 周,平均(22.38±2.44)周。两组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会审核及同意。
1.2 方法
对照组患者予常规管理,包括用药、饮食和运动指导,定期随访至分娩。
观察组患者予基于智能手机微信平台的医师、营养师、心理咨询师共管干预健康管理方案,方法如下:①组建微信共管群:由内分泌科医师、营养师、心理咨询师各1名联合患者及其家属组成。②微信公告内输入患者一般资料、近期产检结果。③予面授及微信平台推送知识:a.医师根据妊娠期糖尿病指南予以孕妇糖尿病健康教育。妊娠糖尿病控制血糖的目的、血糖控制目标、使用血糖仪进行自我血糖监测的方法和必要性、合理饮食运动的必要性。b.营养师给予个性化合理的营养干预措施。关注饮食总量和食物种类,按多餐次分配,为早餐、加餐、午餐、加餐、晚餐、加餐,比例分别为早餐25%、午餐30%、晚餐30%,每次加餐均安排在两餐之间为总量5%,经营养师确定热量及食物种类是否合理。c.心理咨询师鼓励患者采取积极正向的态度面对、认识和接受疾病,教会患者合理缓解焦虑情绪。根据患者的运动耐受性为其选择合理运动方案并嘱监测血压、心率。④患者及家属使用智能手机上传每日血糖监测结果、每餐具体饮食及具体运动情况、体重。医师、营养师、心理咨询师根据上传的各项指标予以判读,不达标则分析原因,给予患者具体指导建议。加强沟通,确保将饮食、运动和自我血糖监测等干预措施有效实施。确保患者能积极参加管理,遵医嘱治疗。
1.3 观察指标及评价标准
比较两组的空腹血糖、餐后2 h 血糖水平、分娩前治疗依从性、自我管理能力、妊娠结局、新生儿结局。
①记录分娩前两组干预前后的空腹血糖、餐后2 h血糖水平。②比较两组分娩前的治疗依从性。采用统一治疗依从性量表进行考察,评价标准如下。a.完全依从——临床治疗过程中,严格遵照医嘱,坚持规范治疗;b.一般依从——临床治疗过程中,基本遵医嘱治疗,偶尔不规范;c.不能依从——临床治疗过程中,时常不遵医嘱,不能坚持或中断治疗。总依从率=(完全依从+一般依从)例数/总例数×100%。③比较两组分娩前的自我管理能力。采用密西根糖尿病管理评定量表(DCP)进行测量,选择其中自我管理态度、自我管理效能、饮食依从性、运动依从性、血糖监测问题5个因子,每个因子有若干个问题,每个问题评分1~5 分,分数越高,代表自我管理能力越高。④比较两组产妇的妊娠结局,包括终止妊娠、自然分娩、剖宫产。⑤比较两组产妇的不良妊娠结局,包括胎膜早破、羊水过多、产后出血。⑥比较两组新生儿结局,包括早产、巨大儿、新生儿肺炎、胎儿宫内窘迫、新生儿低血糖、窒息、死亡。早产是指,妊娠时间满28 周,分娩<37 周;巨大儿是指,新生儿出生体重≥4100 g;胎儿宫内窘迫是指,胎心>180次/min 或<120次/min 且持续时间>10 min;新生儿低血糖是指,新生儿出生后30 min 内检测全血血糖<2.2 mmol/L。
1.4 统计学方法
采用SPSS 21.0统计学软件进行数据分析,经Kolmogorow-Smirmov 检验正态性。符合正态分布的计量资料用均数±标准差(.jpg) ±s)表示,两组间比较采用t检验;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t检验;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组干预前后空腹血糖和餐后2 h 血糖水平的比较
干预前,两组的空腹血糖、餐后2 h 血糖水平比较,差异均无统计学意义(P>0.05);干预后,两组的空腹血糖、餐后2 h 血糖水平低于干预前,差异有统计学意义(P<0.05);干预后,两组的空腹血糖、餐后2 h血糖水平比较,差异无统计学意义(P>0.05)(表1)。
2.2 两组治疗依从情况的比较
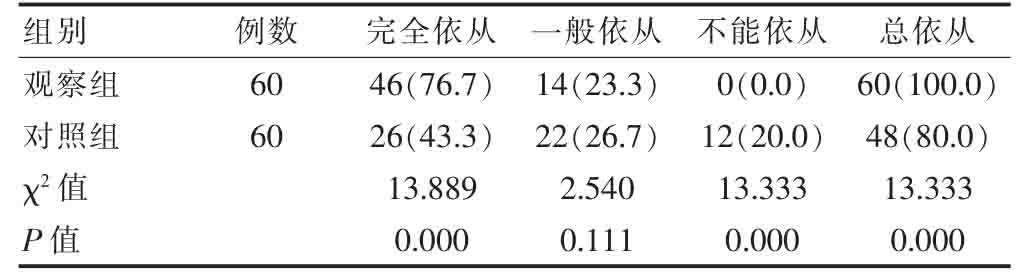
观察组的完全依从率和总依从率高于对照组,不能依从率低于对照组,差异有统计学意义(P<0.05),两组的一般依从率比较,差异无统计学意义(P>0.05)(表2)。
表1 两组干预前后空腹血糖和餐后2 h 血糖水平的比较(.jpg) ±s)
±s)
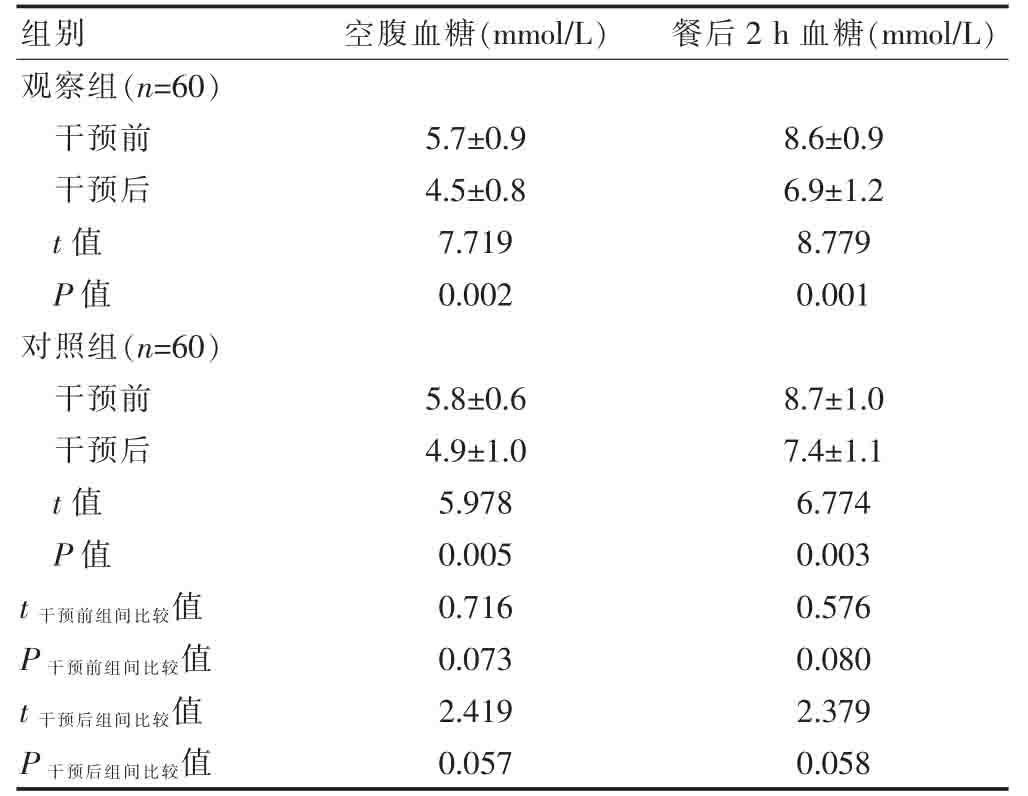
表2 两组治疗依从情况的比较[n(%)]
2.3 两组自我管理行为评分的比较
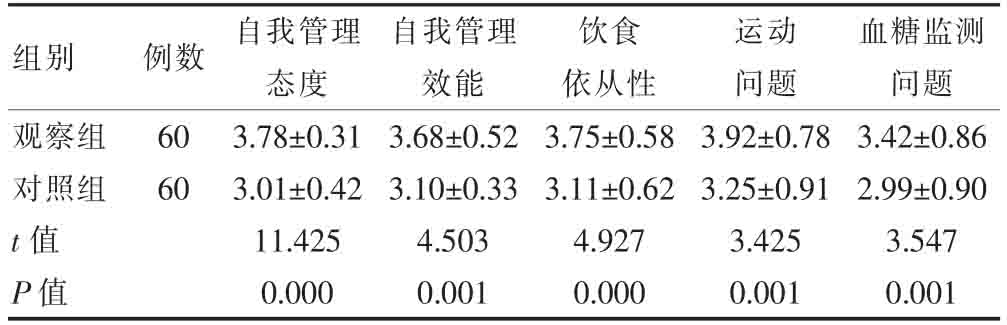
观察组的自我管理态度、自我管理效能、饮食依从性评分、运动问题、血糖监测问题评分均高于对照组,差异有统计学意义(P<0.05)(表3)。
表3 两组自我管理行为评分的比较(分,.jpg) ±s)
±s)
2.4 两组产妇妊娠结局的比较
观察组产妇的妊娠结局优于对照组,自然分娩率高于对照组,剖宫产率低于对照组,差异有统计学意义(P<0.05)(表4)。
表4 两组产妇妊娠结局的比较[n(%)]

2.5 两组产妇不良妊娠结局总发生率的比较
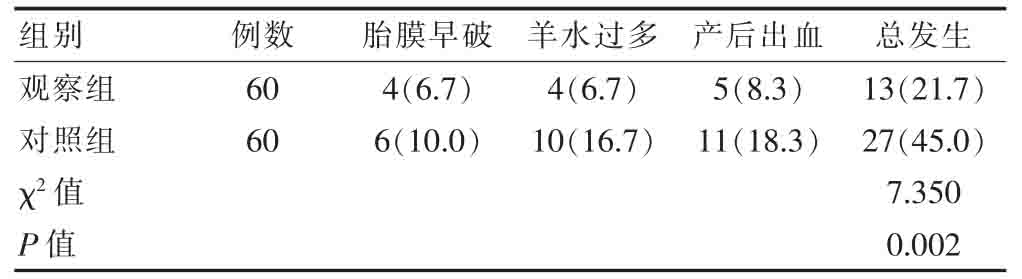
观察组产妇的不良妊娠结局总发生率低于对照组,差异有统计学意义(P<0.05)(表5)。
表5 两组产妇不良妊娠结局总发生率的比较[n(%)]
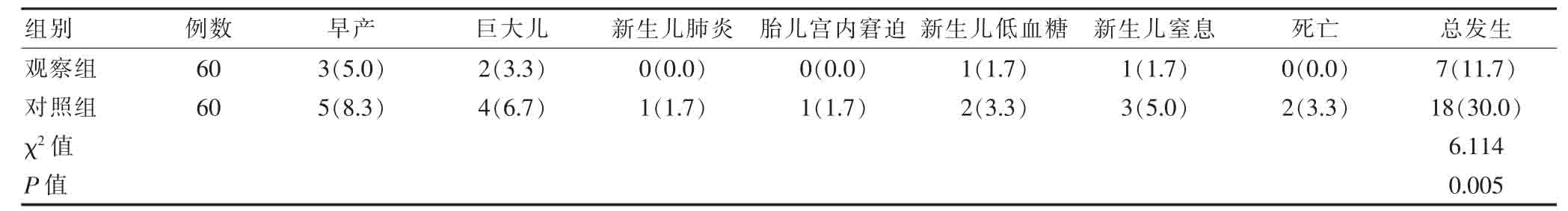
2.6 两组新生儿不良结局总发生率的比较
观察组的新生儿不良结局总发生率低于对照组,差异有统计学意义(P<0.05)(表6)。
表6 两组新生儿不良结局总发生率的比较[n(%)]
3 讨论
GDM是威胁母婴健康的重要孕期疾病,可导致母婴近期并发症,并对产妇和新生儿产生多种远期不良健康影响,如何早诊断并进行有效的血糖管理不容忽视[7-9]。近年来,多种因素导致GDM的全球流行趋势率逐年增加,妊娠年龄增大、肥胖流行、饮食习惯改变、运动量减少均为导致GDM 患病人数增加的主要原因。Carolan 等[10]发现,澳大利亚维多利亚地区产妇GDM的发病率为4.8%,其中亚裔人种GDM患病率高达11.5%。另有Getahun 等[11]研究发现,患过GDM 者再次怀孕发生GDM的概率是41.3%。随着我国“二孩”政策的开放,临床应对患过GDM的孕妇加以关注。
目前,孕期血糖控制方法主要包括胰岛素注射治疗、健康教育、饮食和运动指导等[12-14]。科学的饮食、合理的运动是治疗妊娠糖尿病的基础,通过合理具体的饮食、运动干预,结合规范血糖监测,可了解下一步是否需要增加胰岛素注射治疗等,GDM 患者的饮食、运动依从性和自我血糖监测依从性尤为重要[15-16]。
GDM 患者是一类特殊的糖尿病群体,患者对新事物的接受力较强,智能手机技术成为一种有力的教育工具,方法简单有效,便于实施。可用来指导教育GDM 患者及其家属规范患者的行为、指导合理膳食运动、监测血糖来降低GDM 患者出现妊娠并发症的风险。临床以往方式主要为讲课、知识互动等,只重视知识的灌输,忽略了关注患者行为是否改变[17-19]。本研究结果显示,干预后,两组的空腹血糖、餐后2 h 血糖低于干预前,差异有统计学意义(P<0.05)。干预后,两组的空腹血糖、餐后2 h 血糖比较,差异无统计学意义(P>0.05)。观察组的完全依从率和总依从率高于对照组,不能依从率低于对照组,差异有统计学意义(P<0.05)。观察组的自我管理态度、饮食依从性、运动问题、血糖监测问题评分高于对照组,差异有统计学意义(P<0.05)。观察组产妇的自然分娩率高于对照组,剖宫产率低于对照组,差异有统计学意义(P<0.05)。观察组产妇的不良妊娠结局总发生率低于对照组,差异有统计学意义(P<0.05)。观察组的新生儿不良结局总发生率低于对照组,差异有统计学意义(P<0.05)。提示采用由医师、营养师、心理咨询师共同管理,对GDM 患者进行有效沟通,能够确保对患者的问题随时进行解答,对于患者错误行为及出现问题及时进行纠正,促使其遵医嘱坚持治疗,提高其依从性,使血糖水平得到有效控制,达到改善母婴结局的目的。
综上所述,医师、营养师、心理咨询师共同管理通过微信平台,进行具体的饮食搭配、运动指导、心理疏导、规律监测血糖等多方位多目标的糖尿病管理办法,提高患者治疗的依从性和自我管理能力,可有效降低空腹血糖、餐后血糖,保证孕妇及胎儿营养,使得妊娠糖尿病患者的不良妊娠结局及新生儿不良结局发生率降低,值得推广。
[参考文献]
[1]谢幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013:75-78.
[2]Ashwal E,Hod M.Gestational diabetes mellitus:Where are we now?[J].Int J Clin Chem,2015,451(Pt A):14.
[3]Listed N.Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy:a World Health Organization guideline[J].Diabetes Res Clin Pract,2014,103(3):341-363.
[4]杨慧霞等.妊娠合并糖尿病临床实践指南[M].2版.北京:人民卫生出版社,2013:76.
[5]Kim C,Williamson DF,Mangione CM,et al.Managed care organization and the quality of diabetes care:the translating research into action for diabetes (TRIAD) study[J].Diabetes Care,27(7):1529-1534.
[6]Beharier O,Shohamvardi I,Pariente G,et al.Gestational diabetes mellitus is a significant risk factor for long term maternal renal disease[J].J Clin Endocrinol Metabol,2014,210(1):S139-S140.
[7]Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy[S].World Health Organization,2013.
[8]申娟茹,李俊玲.妊娠糖尿病患者的个案管理效果分析[J].中国妇幼保健,2014,29(4):502-504.
[9]Supansa Srichumchit,Suchaya Luewan,Theera Tongsong.Outcomes of pregnancy with gestational diabetes mellitus[J].Int J Gynecol Obstet,2015,131(3):251-254.
[10]Carolan M,Davey M,Biro MA,et al.Maternal age,ethnicity and gestational diabete smellitus[J].Midwifery,2012,28(6):778-783.
[11]Getahun D,Fassett MJ,Jacobsen SJ.Gestational diabetes:risk of recurrence in subsequent pregnancies[J].Am J Obstet Gynecol,2010,203(5):461-467.
[12]陈奕丹.血糖控制对妊娠期糖尿病孕妇妊娠结局的影响[J].深圳中西医结合杂志,2017,27(22):136-138.
[13]叶小丽,吴志军,许园姣.加强血糖控制对妊娠期糖尿病母婴妊娠结局影响的观察[J].中国妇幼卫生杂志,2017,8(2):49-51.
[14]王颖,顾平,朱珠.运动和饮食控制法对妊娠期糖尿病孕妇血糖和妊娠结局影响分析[J].中国妇幼保健,2015,30(21):3575-3577.
[15]张泽琛,滕越,王杰,等.营养干预对妊娠期糖尿病患者体重与妊娠结局的影响[J].卫生研究,2016,45(2):337-340.
[16]赵丽华,张宇,王咏梅,等.一日多餐饮食对妊娠期糖尿病患者血糖的影响[J].中华护理教育,2017,14(1):65-68.
[17]蒋雯.微信随访对妊娠期糖尿病孕妇遵医行为的影响[J].中国社区医师,2016,32(30):144-145.
[18]施琦蓉,陈彩虹,林如茵,等.全程目标设定联合微信互动模式对妊娠糖尿病管理的影响[J].中国医药导报,2016,13(3):102-105.
[19]吴伟珍,粱丽霞,李湘元,等.微信平台在妊娠期糖尿病医学营养健康教育中的应用[J].护理实践与研究,2016,13(2):65-67.
Influence of co-management of physicians, nutritionists and psychologist on blood glucose control and pregnancy outcome in patients with gestational diabetes
LIU Yan-li ZHONG Yi-chun CHEN Xiao-zheng HE Jian-min LIN Hui-qing CHEN Xiang-hua
Department of Endocrinology, Shaoguan Railway Hospital, Guangdong Province, Shaoguan 512023, China
Department of Endocrinology, Shaoguan Railway Hospital, Guangdong Province, Shaoguan 512023, China
[Abstract]Objective To investigate the effect of co-management of physicians, nutritionists and psychologists on blood glucose control and pregnancy outcome in patients with gestational diabetes mellitus (GDM).Methods A total of 120 patients with gestational diabetes mellitus who were treated and delivered in our hospital from February 2016 to December 2018 were selected as the research objects.The patients were coded in order of visit and divided into observation group and control group by random number table method, with 60 cases in each group.Routine management was adopted in the control group, while co-management of physicians, nutritionists and psychologists were used in the observation group.The fasting blood glucose, 2 h postprandial blood glucose level, treatment compliance before delivery,self-management ability, pregnancy outcomes and neonatal outcomes were compared between the two groups.Results After the intervention, fasting blood glucose and 2 h postprandial blood glucose of the two groups were lower than those before the intervention, and the differences were statistically significant (P<0.05).After intervention, there was no statistically significant difference in fasting blood glucose and 2 h postprandial blood glucose between the two groups (P>0.05).The complete compliance rate and total compliance rate of the observation group were higher than those of the control group, and the non-compliance rate was lower than that of the control group, with statistically significant differences (P<0.05).The scores of self-management attitude, diet compliance, exercise problems and blood glucose monitoring problems in the observation group were higher than those in the control group, with statistically significant differences (P<0.05).The rate of natural delivery in the observation group was higher than that in the control group, and the rate of cesarean section was lower than that in the control group, with statistically significant differences (P<0.05).The overall incidence of adverse pregnancy outcomes of puerperae in the observation group was lower than that in the control group, and the difference was statistically significant (P<0.05).The overall incidence of adverse outcomes of newborn in the observation group was lower than that in the control group, and the difference was statistically significant(P<0.05).Conclusion Co-management of physicians, nutritionists and psychologists for specific dietary arrangements,exercise guidance, psychological counseling and blood glucose control through Wechat platform, so as to improve the compliance and self-management ability of patients with gestational diabetes mellitus and effectively reduce maternal and infant complications.
[Key words]Gestational diabetes; Co-management of physicians, nutritionists and psychological consultant; Blood glucose control; Pregnancy outcome
[中图分类号]R587.1
[文献标识码]A
[文章编号]1674-4721(2020)3(b)-0105-05
(收稿日期:2019-06-26 本文编辑:孟庆卿)